На рисунке ниже представлено несколько ключевых моментов в лечении CIN у беременных . Самое главное - исключить микроинвазию. Важно установить диагноз CIN и исключить рак in situ, от этого будет зависеть тактика лечения. Мы выделяем следующие этапы ведения CIN.
Этап 1 . Кольпоскопическое исследование проводят беременным при обнаружении атипических клеток (за исключением атипических ВПЧ-отрицательных клеток).
Этап 2 . При тщательном проведении кольпоскопического исследования определяют необходимость прицельной биопсии.
Этап 3 . Если прицельная биопсия выявила рак in situ, следует определить необходимость тотальной биопсии, чтобы исключить инвазию. Это должны сделать гинеколог и патоморфолог совместно.
Тактика при плоскоклеточных атипиях шейки матки
При нормальных показателях цитологического скрининга до родов повторное исследование обязательно после родов. У больных при выявлении атипических плоских клеток неопределенного значения в мазке из цервикального канала и при выделении ДНК вируса проводят типирование ВПЧ.
Больным, у которых не было обнаружено ДНК ВПЧ , выполняют повторное цитологическое исследование через 6-8 нед. после родов. Беременным при выявлении атипических клеток эпителия низкой или высокой степени злокачественности либо клеток плоскоклеточного рака в мазке из цервикального канала при положительном ВПЧ-тесте требуется кольпоскопическое исследование.
Учитывая высокую частоту выявляемости ВПЧ в мазках при интраэпителиальном и микроинвазивном раке, проводить ВПЧ-тест при этих поражениях необязательно.
Если кольпоскопия не выявила патологии или показала CIN I степени , а в мазке из цервикального канала не обнаружены клетки высокой степени злокачественности, цитологическое исследование при кольпоскопии или без нее проводят повторно после родов.
При выявлении поражения высокой степени злокачественности или плоскоклеточного рака кольпоскопическое исследование повторяют на протяжении всей беременности. При выраженных стадиях дисплазии (CIN III степени) выполняют прицельную пункционную биопсию. При подтверждении диагноза повторные кольпоскопические исследования показаны в каждом триместре беременности. Если нет признаков прогрессирования заболевания, лечение начинают после родов.
Больным с подозрением на микроинвазию проводят конизацию или иссечение пораженной зоны с наложением циркулярного шва на или без него. Если микроинвазия отсутствует, на протяжении всей беременности повторяют кольпоскопические исследования. При подтверждении микроинвазии результатами прицельной пункционной или тотальной эксцизионной биопсии проводят те же процедуры, что и при обнаружении злокачественного новообразования.
При некоторых обстоятельствах кольпоскопическое исследование не дает возможности полностью обследовать всю зону трансформации. При отсутствии серьезных поражений в исследуемой области и клеток плоскоклеточного рака и аденокарциномы in situ (AIS) в мазке с шейки матки кольпоскопическое исследование выполняют в каждом триместре беременности. В более серьезных ситуациях необходимо проводить эксцизионную или пункционную биопсию невидимой части пораженной области.
Тактика при железистых атипиях шейки матки
В мазках с шейки матки можно определить атипические железистые клетки без дополнительных уточнений, клетки AIS и даже клетки аденокарциномы. В 40 % случаев выявления в мазках с шейки матки атипических железистых клеток неопределенного значения (AGUS) уже имеются значительные изменения в ее ткани, причем более чем в 50 % случаев отмечено бессимптомное течение плоскоклеточного интраэпителиального поражения.
У женщин во время и после беременности трудно поставить диагноз только по цитологическому исследованию мазков с шейки матки. Недавно Chhieng и соавт. описали 30 беременных и 5 родильниц с AGUS. Из 27 наблюдаемых женщин 17 провели колыюскопию и биопсию. У 5 (29,4 %) женщин выявили CIN: у 3 - высокой степени злокачественности и у 2 - низкой.
У остальных (70,6 %) больных были диагностированы доброкачественные новообразования: хронический цервицит (n = 5), эндоцервикальные или эндометриальные полипы (n = 4), феномен Ариас-Стеллы(n = 2) и микрогландулярная гиперплазия (n =1). 10 пациенткам повторно провели цитологическое исследование мазков с шейки матки и лишь у 2 из них обнаружили AGUS.
Тем не менее было показано, что в 30 % случаев AGUS у беременных выявлены преинвазивные поражения, требующие тщательной оценки и наблюдения.
При беременности количество используемых методов диагностики ограничено. В отсутствие видимого поражения или при значительном увеличении шейки матки (бочковидная шейка матки) всем больным с AGUS проводят кольпоскопическое исследование с прицельной биопсией. Пациенткам с диагнозом плоскоклеточной атипии или AIS необходимо выполнять кольпоскопию па протяжение всей беременности.
Неизвестно, требуется ли клиновидная резекция области поражения и близлежащих участков шейки матки при выявлении AIS при прямой биопсии. В некоторых случаях при подозрении на AIS или плоскоклеточную атипию, обнаруженных при биопсии во время беременности, проводят петлевую электроэксцизию и/или конизацию скальпелем трансформированной зоны шейки матки.
Кольпоскопия не позволяет обнаружить поражения верхних отделов цервикального канала или эндометрия . Тем не менее выскабливание канала шейки матки, расширение шейки матки с раздельным диагностическим выскабливанием и эндометриальную аспирационную биопсию лучше проводит!) после родов.
После родов можно выполнить даже полную конизацию шейки матки . При обнаружении в мазке с шейки матки элементов воспаления, полипов, железистых гиперплазии или феномена Ариас-Стеллы, особенно при наличии атипических железистых клеток без дополнительных уточнений, при установлении гистологического типа опухоли требуется консультация цитолога. Если у беременных в мазке выявили атипические железистые клетки, но не смогли в ходе кольпоскопического исследования обнаружить участок поражения, то для обследования эндометрия и эндоцервикального канала проводят эндовагинальное УЗИ или МРТ органов таза.
Интранатальная гистерэктомия
Некоторые авторы описали выполнение интранатальной гистерэктомии (после кесарева сечения или родов через естественные родовые пути) у больных раком in situ или AIS. Поскольку нет убедительных данных о том, что у иммунокомпетентной пациентки есть риск быстрой прогрессии заболевания во время беременности, нецелесообразно срочно удалять патологический участок шейки матки.
Интранатальная гистерэктомия (плановая или срочная) может быть связана со значительной потерей крови. Более того, неопытные акушеры часто повреждают мочевой пузырь. Если рак in situ или AIS иссечены не полностью, невозможно исключить микроинвазию при родах через естественные родовые пути. Против рутинного выполнения интранатальной гистерэктомии при лечении дисплазии шейки матки у беременных свидетельствуют случаи послеродовой регрессии преинвазивного рака.
Содержимое
Заболевания шейки матки достаточно распространены среди гинекологических патологий. Они многочисленны и поражают чаще всего женщин репродуктивного возраста.
Заболевания шейки матки подразделяются на фоновые и предраковые.
Среди фоновых патологий шейки матки можно выделить:
- псевдоэрозию или эктопию;
- истинную эрозию;
- полипы и папилломы шейки матки;
- лейкоплакию простого характера;
- эндометриоз шеечной части;
- эктропион;
- цервициты.
Фоновые заболевания характеризуются так называемой нормоплазией клеток эпителия. Это значит, что эпителиальным клеткам присуще правильное деление и созревание.
Особенность предраковых заболеваний в том, что под воздействием определённых неблагоприятных факторов они могут преобразовываться в злокачественную опухоль шеечной части матки.
Предраковые заболевания протекают в большинстве случаев без симптомов, в чём и заключается их опасность. Без своевременной диагностики и адекватной терапии предраковые заболевания шейки матки могут трансформироваться в онкологию. В основе предраковых заболеваний шеечной части матки - диспластические процессы, которые имеют очень высокий риск перерождения. Для таких процессов характерны гиперпластическое перерождение и пролиферация, наличие клеток с признаками атипии.
Предраковые патологии развиваются благодаря наличию фоновых заболеваний шейки матки. Поэтому дифференцировать между собой эти две группы патологий бывает очень сложно.

Разновидности предраковых заболеваний шейки матки
Предраковые формы характеризуются наличием атипических клеток ткани шейки матки. Возможная трансформация в онкологическую опухоль зависит от конкретного диагноза, локализации патологического очага и длительности протекания заболевания.
К предраковым заболеваниям относятся следующие патологии.
- Дисплазии лёгкой, средней и тяжёлой стадии. Это состояние характеризуется пролиферацией цервикального эпителия атипического характера. При лёгком течении поражается менее трети от толщины многослойного эпителия шейки матки. При умеренной стадии в патологический процесс вовлекается более половины толщи эпителия. Тяжёлое течение характеризуется практически полным поражением с наличием множественных атипичных клеток.

- Лейкоплакия, характеризующаяся атипией. Эта патология представляет собой ороговение эпителия на поверхности, а также пролиферацию так называемого базального эпителия шейки матки. Более чем в половине случаев, лейкоплакия переходит в злокачественную опухоль.
- Эритроплакия. При этом заболевании шейки матки появляется атрофия и гиперплазия многослойного плоского эпителия в его поверхностном, а также промежуточном слое.
- Аденоматоз. Патологическое предраковое состояние похоже на гиперплазию ткани эндометрия. При аденоматозе возникает гиперплазия атипического характера, которая затрагивает железы эндоцервикса.
Причины и факторы развития предраковых заболеваний шейки матки
В современной гинекологии принято считать вирусную теорию главной в развитии предраковых заболеваний, поражающих шейку матки. В частности, исследования доказали, что в большинстве случаев к развитию предраковых состояний приводит вирус папилломы человека.
Причины возникновения предраковых заболеваний.
- ВПЧ преимущественно 16, а также 18 и 31 типов. При тяжёлой дисплазии у женщин нередко диагностируются именно эти типы вируса папилломы человека. Заражение вирусом происходит при половых контактах. При проникновении ВПЧ в организм, происходит его внедрение в клетки. Со временем вирус способствует развитию опухолевых процессов.
- ВПЧ, отягощенный герпесом второго типа хламидиозом, ВИЧ и ЦМВ. Доказано, что на развитие предраковых заболеваний оказывают влияние различные инфекции половых органов.
- Курение. Никотин усиливает неблагоприятное воздействие вируса папилломы человека. Курящие женщины в пять раз больше подвержены риску заболеть предраковыми патологиями, чем некурящие представительницы.
- Длительный приём некоторых комбинированных оральных контрацептивов. Эстроген-гестагенные препараты могут негативно влиять на репродуктивную сферу и вызывать заболевания предракового характера.
- Некоторые особенности интимной жизни. Установлено, что такие факторы, как ранний старт половой жизни и частая смена половых партнёров являются предпосылками для развития предраковых заболеваний.
- Особенности гинекологического анамнеза. Ранние роды, частые хирургические вмешательства, воспалительные процессы и травмы шейки матки также могут вызывать появление предраковых заболеваний.
- Генетический фактор. У женщин с отягощённым семейным анамнезом по онкологическим патологиям репродуктивной сферы чаще возникают предраковые болезни.
Как правило, к возникновению заболеваний, которые относятся к предраковым патологиям, приводит сочетание нескольких неблагоприятных факторов.

Симптоматика при предраковых заболеваниях шейки матки
Для предраковых заболеваний характерно бессимптомное течение и отсутствие клинической картины патологии. Зачастую предраковый процесс диагностируется случайно во время регулярного осмотра у гинеколога и по результатам проведения кольпоскопии и онкоцитологии. Нередко симптомы появляются при присоединении инфекции.
Симптомы предраковых заболеваний.
- Необычные выделения из половых путей. Женщину могут беспокоить бели, слизистые, жёлтые или гнойные выделения, а также контактные выделения при половых актах. Эти выделения свидетельствуют о сопутствующей инфекции, которая нередко сопровождает дисплазию.
- Нарушения менструального цикла. Может наблюдаться удлинение или укорочение цикла, а также прорывные кровотечения между циклами. Эти признаки говорят о гормональных нарушениях, присутствующих при развитии предраковых заболеваний.
- Неприятные ощущения и болезненность. Этот симптом также возникает при присоединении инфекции или из-за травматизации шейки матки, например, при половых контактах.
Признаки предраковых патологий можно диагностировать при визуальном осмотре шейки матки в процессе обследования при помощи гинекологического зеркала.

Методы диагностики при выявлении заболеваний шейки матки
Своевременная диагностика болезней предракового характера имеет существенно значение, так как эти патологии могут представлять опасность. Современные методы обследования позволяют точно определить разновидность болезни и стадию её прогрессирования.
Диагностические методы при определении предраковых заболеваний включают в себя.
- Гинекологический осмотр. Врач исследует шейку матки с помощью вагинального зеркала. Он оценивает внешний вид органа: форму и цвет наружного зева, в частности, слизистой, характер выделений, наличие образований.
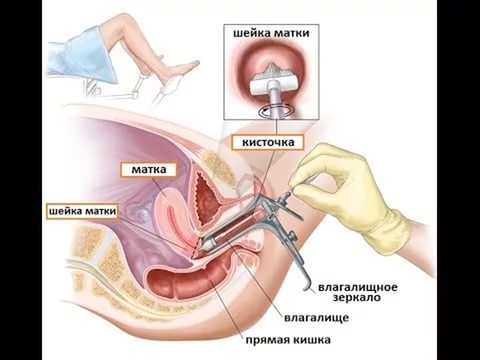
- ПАП-тест. В процессе этого исследования происходит забор мазка с разных участков шеечной части матки. Далее, образец изучается под микроскопом, чтобы определить наличие воспаления и атипичных клеток.
- Кольпоскопия. Исследование проводится для изучения сомнительных участков шеечной части матки. Изначально выполняется простая диагностика, но при наличии показаний рекомендована расширенная кольпоскопия с применением специальных растворов.
При кольпоскопии можно предварительно поставить диагноз, так как каждому предраковому заболеванию присуща своя клиническая картина.
- Цервикоскопия. Метод применяется для определения возможных изменений в эндоцервиксе.
- Биопсия. Исследование проводится в рамках кольпоскопии. Во время проведения биопсии, происходит забор образца ткани на гистологическое исследование в лаборатории. Эта диагностика применяется при онкологической настороженности.

- Диагностическое выскабливание. В процессе этой процедуры выполняется выскабливание области цервикального канала. Полученный таким образом, материал детально исследуется на наличие признаков атипии.
- ПЦР-исследование. Диагностика необходима для определения различных половых инфекций.
- УЗИ области малого таза. Метод осуществляется с помощью специального вагинального датчика, который определяет изменения в структуре ткани шейки матки. Объём диагностического исследования зависит от клинической картины патологии, а также от анамнеза пациентки.
Лечение, применяемое при выявлении предраковых заболеваний шейки матки
Лечение патологии носит индивидуальный характер. При назначении конкретной терапии врач учитывает множество факторов, такие как разновидность предракового заболевания, тяжесть его течения, сопутствующие болезни, данные клинической картины, анамнеза и возраста женщины.
В процессе лечения удаляются ткани с признаками атипии, а также ликвидируются неблагоприятные факторы, которые могут способствовать возникновению патологического процесса.
В рамках лечебных мероприятий можно отметить.
- Противовоспалительную терапию. Женщине назначаются антибиотики, противовирусные препараты, средства, повышающие иммунитет.
- Нормализацию влагалищной микрофлоры. Этот этап проводится после основного лечения лекарственными препаратами.
- Гормональное лечение. Применение гормонов оправдано при нарушениях цикла и кровотечениях.
- Щадящее хирургическое вмешательство. Оно проводится при дисплазиях первой и второй степени и рекомендовано молодым и нерожавшим женщинам. В рамках такого вмешательства врачи используют диатермокоагуляцию, воздействие радиоволн, лазера, криодеструкцию.

- Конизацию шейки матки и конусовидную ампутацию. Радикальные вмешательства показаны при дисплазии второй и третьей степени.
- Гистерэктомия. Этот метод радикальной операции подразумевает удаление маточного тела.
В современной гинекологии предпочтение отдаётся щадящим методам лечения различных патологий. Радикальные хирургические операции, такие как гистерэктомия, проводятся в достаточно серьёзных случаях и чаще всего у женщин перед и после менопаузы.
- Раздельное лечебно-диагностическое выскабливание. Процедура выполняется для удаления полипов шейки матки.

После проведённого лечения женщина каждые три месяца проходит необходимое обследование в течение первого года и каждые шесть месяцев на протяжении второго. При отсутствии рецидивов предраковых заболеваний шейки матки, женщину снимают с диспансерного учёта.
– болезнь, в основе которой лежат патоморфологические изменения эпителиальных клеток части шейки матки, выходящей во влагалище. Процесс характеризуется неупорядоченным ростом атипичных клеток на фоне плоскоклеточной метаплазии.
Термин «дисплазия шейки матки» на сегодняшний момент не совсем корректен, правильно нозологическая единица называется цервикальная интраэпителиальная неоплазия (Cervical Intraepithelial Neoplasia – CIN).
На 1000 женщин приходится 1,5 случая выявления атипии, причем болезнь встречается преимущественно у женщин детородного возраста.
Подобная патология специалистами трактуется как предраковая. Она опасна перерождением в злокачественную опухоль, поэтому раннее выявление неоплазии, своевременное и грамотное лечение помогает предотвратить озлокачествление процесса.
Патогенез цервикальной неоплазии
Нижняя наружная часть маточной шейки, локализующейся во влагалище, состоит из многослойного плоского эпителия. Наружный маточный зев является границей перехода однослойного цилиндрического эпителия, покрывающего шеечный канал, в многослойный плоский, выстилающий влагалище и часть шейки матки, находящуюся в нем.Плоский эпителий слизистой имеет многослойную структуру и состоит из базально-парабазального – самого глубокого, промежуточного – с созревающими клетками, и функционального или поверхностного слоя – с созревшими и еще неороговевшими эпителиальными клетками.
Диспластический процесс проявляется аномальным неконтролируемым ростом измененных эпителиальных клеток. Для атипии характерно формирование клеток неправильной формы, размеров, их утолщением и нарушением строения: аномалии ядер, цитоплазмы и других составляющих. Наиболее характерный цитоморфологический признак – дискариоз – нарушение морфологии ядер.
Классификация цервикальной неоплазии
Код неоплазии по МКБ-10 – N87.Неоплазия может затрагивать как один, так и несколько слоев клеток плоского эпителия. Относительно глубины распространения атипии выделяют три степени заболевания:
1. Легкая или слабовыраженная неоплазия (дисплазия слабой степени, CIN I) характеризуется незначительными диспластическими изменениями строения эпителиальных клеток с умеренной пролиферацией базального слоя. Изменения, начиная от базальной мембраны, охватывают не больше 1/3 толщи пласта эпителия.
2. Умеренная цервикальная неоплазия (дисплазия средней степени, CIN II) отличается более выраженными морфологическими изменениями, затрагивающими до 2/3 толщины эпителиального пласта. Атипия выявляется в средней и нижней трети толщи.
3. Тяжелая (выраженная) неоплазия или неинвазивный рак (дисплазия тяжелой степени, CIN III) устанавливается когда выраженный патологический процесс распространился более чем на 2/3 пласта эпителия, причем уже нет разделения на слои, так как чаще всего они все поражены. Для этой стадии характерны патологические митозы и явления акантоза. Появление на поверхности эпителия тонкого слоя кератина заставляет предполагать наличие карциномы in situ.
Причины возникновения цервикальной неоплазии
Основная причина появления атипии – длительное нахождение вируса папилломы человека (ВПЧ) , выявляемого у 90–98% женщин с дисплазией. Существует более 600 штаммов этих вирусов, среди которых типы 6 и 11 имеют низкий онкогенный потенциал и в основном обнаруживаются при неоплазии CIN I и II. Папилломавирусы 16 и 18 типа обладают высокой онкогенной активностью, чаще выявляются при дисплазии CIN III, а общая их доля от всех видов заболевания составляет до 70%.Существование ВПЧ в женском организме свыше одного или полутора лет неизбежно приводит к развитию цервикальной неоплазии разной степени тяжести и плоскоклеточной карциноме.
Интерферон обладает противоопухолевой и противовирусной активностью, но ВПЧ кодирует специфические онкобелки Е6 и Е7, после чего они нейтрализуют данную активность, приводя к снижению местного иммунитета и способствуя началу перерождения здоровых клеток в атипичные-предраковые, а затем и в раковые.
Инфицирование вирусом может произойти незаметно для женщины, но если у нее есть наследственная предрасположенность к онкологическим заболеваниям, а тем более в роду были случаи онкологии органов репродуктивной системы, то риск возникновения неоплазии и карциномы многократно возрастает. Поэтому генетическая предрасположенность является одним из предрасполагающих факторов появления неоплазии.
К остальным факторам риска относятся:
Ранние первые роды или их большое количество;
половая жизнь до 16 лет;
беспорядочная половая жизнь с разными половыми партнерами (частой их сменой);
неоднократные аборты, при которых шейка матки подвергается механической травматизации;
нарушение гормонального фона вследствие длительного приема противозачаточных средств, беременности или менопаузы;
иммунодефицит, вызванный разными причинами: подавление иммунной защиты вынужденным приемом иммуносупрессоров или некоторых других лекарств, из-за стрессов, несбалансированного питания, острых либо длительно протекающих заболеваний, например, туберкулеза, диабета, ВИЧ-инфекции и СПИДа;
хронические болезни половых органов, сопровождающиеся длительным воспалением;
генитальный герпес;
активное или пассивное табакокурение;
наличие рака головки полового члена у полового партнера;
низкий социальный уровень.
Клинические проявления цервикальной неоплазии
Заболевание опасно отсутствием симптомов. У 10% от всех заболевших женщин отмечается скрытое течение. Диспластический процесс, как и эрозия, не сопровождается болевыми ощущениями, повышением температуры и ухудшением общего самочувствия. Симптомы патологии появляются в большинстве случаев при присоединении какой-либо вторичной микробной инфекции, приводящей к цервициту (воспалению шейки матки), трихомониазу (воспалительному процессу мочеполовой сферы, вызванной трихомонадами), кольпиту (воспалению влагалища) и к другим болезням.В этом случае появляются следующие признаки:
Зуд и жжение во влагалище;
выделения с примесью крови после спринцеваний, применения тампонов или полового акта;
изменение консистенции, цвета и запаха выделений: появление обильных густых неприятно пахнущих белей;
дискомфорт при половом акте.
При тяжелой степени атипии возможны умеренные тянущие боли в области матки.
Болезнь часто протекает одновременно с генитальным герпесом, остроконечными кондиломами заднего прохода, вульвы, влагалища, а также с другими болезнями, передающимися половым путем.
При отсутствии сопутствующих болезней и сопровождающей их симптоматики цервикальная неоплазия может быть обнаружена только во время гинекологического обследования.
Диагностика цервикальной неоплазии
Обследование при подозрении на дисплазию состоит из ряда инструментальных и лабораторных исследований, после получения результатов которых гинеколог либо подтверждает, либо опровергает диагноз.Диагностические методы, необходимые для выявления атипии клеток:
 Гинекологический осмотр с использованием влагалищных зеркал. Цель – обнаружение видимых для глаза изменений на слизистой.
Гинекологический осмотр с использованием влагалищных зеркал. Цель – обнаружение видимых для глаза изменений на слизистой.
Не более чем у 3,4% женщин визуальный осмотр не дает никаких результатов. В 20–24% случаев обнаруживаются незначительные изменения: ретенционные кисты, очаговая или диффузная гиперемия слизистой шейки. У 64–73% пациенток с тяжелой формой дисплазии визуалируются эрозии, псевдоэрозии, лейкоплакия разной степени ороговения, экзофитные разрастания эпителия.
Кольпоскопия – это обследование шейки матки через кольпоскоп – оптический аппарат, обладающие способностью увеличения объекта в 10 раз и более. Кольпоскопия позволяет одновременно с осмотром проводить диагностические пробы – обработку шейки матки р-ром Люголя или уксусной кислоты.
Прицельная биопсия осуществляется во время кольпоскопии. Кусочек ткани иссекается из подозрительной области шейки матки для последующего гистологического исследования.
Гистология биоптата – гистологическое исследование взятого при биопсии материала. Это самый информативный диагностический метод дисплазии.
Цитология мазка по Папаниколау – изучение по микроскопом соскоба со слизистой шейки матки. Способствует обнаружению клеточной атипии и клеток-маркеров ПВЧ.
УЗИ женских половых органов.
Возможны дополнительные исследования:
ПЦР-исследование.
Анализ крови на иммунный статус.
Способы лечения цервикальной неоплазии
Выбор способа и тактики лечения зависит от нескольких составляющих: возраста пациентки, степени тяжести заболевания, размера зоны поражения, наличия сопутствующих заболеваний и аллергических реакций на медикаменты.При слабовыраженной форме болезни бывает достаточно лишь динамического наблюдения, при обнаружении урогенитальной инфекции назначается специфическое лечение.
Умеренная степень дисплазии, как правило, лечится консервативно. В эту терапию входят иммуномодуляторы, противовоспалительные средства, витамины. Почти всегда дисплазия CIN II сопровождается ВПЧ, поэтому противовирусная терапия занимает ведущее место.
Другие возможные методы хирургического лечения:
Криодеструкция – удаление измененного участка ткани воздействием жидкого азота (замораживанием);
электрокоагуляция – прижигание ткани с помощью высокочастотного тока;
лазеротерапия – лазерное воздействие на атипичный участок с целью его деструкции;
радиоволновая терапия – лечение радиоволнами.
Статистика
Только у 16% пациенток с неоплазий CIN II, заболевание переходит в CIN III через 2 года и у 25% женщин через 5 лет. В 32% случаев CIN III перерождается в рак.
Тяжелая степень неоплазии требует более радикальных мер. Применяется:
Конизация – операция по удалению патологической зоны шейки матки. Рекомендована молодым женщинам, планирующим сохранить детородную функцию;
экстирпация матки – полная ампутация матки. Проводится пожилым пациенткам постклимактерического периода.
Лечение цервикальной неоплазии CIN I и II осуществляют гинекологи, а женщин с CIN III курируют гинекологи-онкологи.
После лечения каждая пациентка находится на Д-учете. В первый год после операции положено посещать гинеколога 1 раз в 3 месяца, во второй – 1 раз в 6 месяцев, в последующем 1 раз в год. Обязателен визуальный осмотр, с проведением расширенной кольпоскопии и цитологического исследования мазка.
Лечение народными методами
Альтернативная медицина предлагает множество народных средств для лечения интраэпителиальной неоплазии шейки матки. Это прием внутрь настоев или отваров травяных сборов, спринцевания, лечение тампонами, ванночки.Рецепт настоя из сбора трав:
Взять донник (1 ч. ложка), тысячелистник (2 ч. ложки), крапиву (3 ч. ложки), плоды шиповника (3 ч. ложки), цветки календулы и таволги (по 4 ч. ложки каждых). Все перемешать, залить стаканом кипящей воды 1 ч. ложку сбора, после чего настоять в течение получаса. Остывшим настоем спринцеваться утром и вечером, дополнительно вставлять во влагалище тампоны на 30–40 минут, смоченные этим же раствором. Курс – месяц.
Эффективно лечение облепиховым маслом, которым необходимо пропитать тампон и вставлять на всю ночь. Продолжительность лечения от 2 до 3 месяцев. С этой же целью можно использовать сок алоэ, но применять тампоны нужно уже 2 раза в день на протяжении месяца. Время нахождения каждого тампона во влагалище – 4–5 часов.
Эти способы приносят положительные результаты при легкой и средней степени диспластического процесса.
Профилактика цервикальной неоплазии
Предотвратить возникновение атипии шейки матки помогут следующие меры:Сбалансированное питание.
Диета с повышенным содержанием микроэлементов и витаминов, особенно витаминами А, группы В, селена, фолиевой кислоты.
Барьерная контрацепция, используемая при случайных половых связях.
Регулярное (1–2 раза в год) посещение гинеколога.
Своевременное лечение всех гинекологических заболеваний и инфекций.
Отказ от курения.
Регулярная цитология ПАП-мазка.
Диагностика инфекции методом ПЦР.
Осложнения и возможные последствия цервикальной неоплазии
Самым опасным последствием неоплазии шейки матки является переход в инвазивный рак . Это происходит при тяжелой форме либо в 30–50% запущенных случаях, когда заболевание поздно диагностировано или по каким-то причинам не проводилось лечение.Деформация шейки матки рубцами;
нарушение менструального цикла;
бесплодие;
обострение имеющихся хронических заболеваний репродуктивных органов;
рецидив дисплазии.
Прогноз
Прогноз при цервикальной неоплазии благоприятный. Современная гинекология располагает множеством методов выявления патологии на ранних стадиях, разработаны эффективные методы лечения, позволяющие излечить любую степень тяжести болезни. После хирургического вмешательства выздоровление наступает в 86–95% случаев.11.11.2004, 22:29
Мне 21 год.В мае сдавала анализы, в том числе и на онкоцитологию. Пришел ответ, что цитограмма выраженного воспаления. Пролечилась, но гемеоатическими свечами.
Сейчас снова сдала мазок... пришел ответ, что найдены атипичные клетки на фоне воспаления. У врача чуть не упала в обморок.
Сейчас ничего не делаю, жду анализа. Взят мазок на ПЦР и вирус папиломы. Врач сказала, что ничего страшно, что сейчас после анализов мы пролечимся и повторим анализ на онкоцитологию, что скорее всего все будет в порядке, она даже думает что биопсию делать не придется (матка маленькая, она даже до родов прижигать не хочет).
Я так поняла что лечение будет свечами. Скажите, неужели воспаление можно снять свечами? И стоит ли прижигать все таки эрозию, она не очень большая...мне её прижигали солковагином, но он не помог, как говорит эта новая врач.
У меня еще также сейчас идет дисфункция яичников, пью дюфастон.
Я очень боюсь.... как быстро такие клетки могут преобразоваться в злокачественные? И неужели все так просто, и мне не стоит переживать? Какого вида лечение должно быть, чтобы все было в порядке? Помогите...врачи! Ответьте на все мои вопросы, спать спокойно не могу. :confused:
И что же все таки обозначают атипичные клетки?
11.11.2004, 22:52
Не надо обмороков - при воспалении могут быть найдены атипические клетки и это может быть результатом а) диагностических сложностей б) диспластическими изменениями в эпителии при хроническом воспалении.
Резюме: нет воспаления - нет дисплазии (атипии в РАР-тесте).
В любом случае лечить воспаление необходимо.
11.11.2004, 23:10
Резюме: нет воспаления - нет дисплазии (атипии в РАР-тесте).
Мне врач сказала, что если бы у меня были злокачественные изменения в клетках ей бы написали что дисплазия, тогда я не знала что это такое, сейчас уже понятно.
По вашему все-таки получается, что атипия - это дисплазия?
12.11.2004, 09:28
Уважаемая acid,
Гомеопатические свечи могут быть назначены врачом в одном случае: у Вас нет воспаления, нет папилломавируса, нет дисплазии, словом Вы здоровы. Но все же слово атипия (которой нет) продолжает терзать Ваше воображение и гонит в кабинет гинеколога в полуобморочном состоянии. Вот тут то врач и дает Вам волшеную свечу и приговаривает: "Теперь Вы будете совсем здоровы.", вы звоните ему на следующий день и говорите: "Доктор - вы кудесник!!! Помогло!!!"
В случае если воспаление есть, его нужно пролечить антибиотиком, подобрав наиболее эффективный, взависимости от возбудителя. Затем повторить ПАП-мазок, если есть атипия, то необходимо провериться на папилломавирус (он не чувствителен к антибиотикам). Наличие дисплазии и онкогенного типа папилломавируса не являются причиной для обморока (до 75% женщин хоть раз в жизни да бывают "положительными"), но врач должен сделать кольпоскопию(посмотреть шейку матки под увеличением) и сделать биопсию пораженного участка. Биопсия - позволяет сделать гистологическое исследование, т.е оценить глубину поражения. В большинстве случаев, особенно в Вашем возрасте, дисплазия имеет поверхностную локализацию и не требует какого-либо лечения, т.к. через 2-3 месяца её уже не будет, т.к., опять же в большинстве случаев, дисплазия носит транзиторный (временный) характер. (гомеопат, прописав свечу, безусловно, запишет это на свой счет и будет очень гордиться). Не волнуйтесь, не пугайтесь, вылечите воспаление, как Вам рекомендовала Татьяна Викторовна. Если же врач прописала гомеопатические свечи от воспаления/папилломавирусной инфекции - поменяйте врача.
13.11.2004, 15:31
Под термином "дисплазия" подразумеваются патологические изменения эпителия влагалищной части шейки матки. Подобные изменения обозначаются и другими названиями: атипия, неспокойный эпителий, паратипия, базально-клеточная гиперактивность, базально-клеточная гиперплазия. Смысл в следующем - нарушение тканевой и/или клеточной структуры эпителия шейки матки.
В 21 год наиболее вероятно наличие воспаления и вторичного изменения эпителия, а не первичной дисплазии эпителия шейки. Лечение гомеопатическими свечами любого заболевания столь же эффективно, как и загорание в темную ночь под фонарным столбом.
Для лечения воспаления создан целый класс препаратов - хорошо всем знакомых антибиотиков. Не постесняйтесь спросить у доктора о необходимости приема антибиотиков. и проведении кольпоскопии (осмотр шейки под микроскопом).
Перспективы у Вас таковы, что при адекватном лечении вполлне реально отпадет необходимость и в биопсии, - возможна самостоятельная эпителизация эрозии
13.11.2004, 22:51
Врач мне сделала кольскоскопию сразу.
По поводу антибиотиков, она сказала что ждем ответов ПЦР, если есть инфекция будешь пить антибиотики.
Если нет свечи. Какие свечи я не знаю. Так вот я и хочу понять... можно ли не антибиотиками все привести в норму или нет если инфекция не будет найдена?Здесь уже просто речь о профессионализме врача, хочу услышать совет.
И если будет найден паппиломовирус, возможно ли лечение от него, и нужно ли вобще от него лечиться?
И самое главное... делать ли мне прижигание? Матка маленькая.. еще не рожала..солковагин не помог.
13.11.2004, 23:16
ПЦР - это специфические инфекции,
Первый шаг гораздо проще - решается вопрос принципиально - есть воспаление (кольпит) или нет - для этого служит простейший мазок на флору.
Вирус папилломы человека (как и вирус простого герпеса) удалить радикально невозможно, нет таких методов. Но это тоже не повод для обморока, немало в мире женщин, которые успешно и беспроблемно с ним существуют, применяя простые меры - регулярно ПАП-тест и при необходимости кольпоскопию/биопсию.
