Содержимое
Заболевания шейки матки достаточно распространены среди гинекологических патологий. Они многочисленны и поражают чаще всего женщин репродуктивного возраста.
Заболевания шейки матки подразделяются на фоновые и предраковые.
Среди фоновых патологий шейки матки можно выделить:
- псевдоэрозию или эктопию;
- истинную эрозию;
- полипы и папилломы шейки матки;
- лейкоплакию простого характера;
- эндометриоз шеечной части;
- эктропион;
- цервициты.
Фоновые заболевания характеризуются так называемой нормоплазией клеток эпителия. Это значит, что эпителиальным клеткам присуще правильное деление и созревание.
Особенность предраковых заболеваний в том, что под воздействием определённых неблагоприятных факторов они могут преобразовываться в злокачественную опухоль шеечной части матки.
Предраковые заболевания протекают в большинстве случаев без симптомов, в чём и заключается их опасность. Без своевременной диагностики и адекватной терапии предраковые заболевания шейки матки могут трансформироваться в онкологию. В основе предраковых заболеваний шеечной части матки - диспластические процессы, которые имеют очень высокий риск перерождения. Для таких процессов характерны гиперпластическое перерождение и пролиферация, наличие клеток с признаками атипии.
Предраковые патологии развиваются благодаря наличию фоновых заболеваний шейки матки. Поэтому дифференцировать между собой эти две группы патологий бывает очень сложно.

Разновидности предраковых заболеваний шейки матки
Предраковые формы характеризуются наличием атипических клеток ткани шейки матки. Возможная трансформация в онкологическую опухоль зависит от конкретного диагноза, локализации патологического очага и длительности протекания заболевания.
К предраковым заболеваниям относятся следующие патологии.
- Дисплазии лёгкой, средней и тяжёлой стадии. Это состояние характеризуется пролиферацией цервикального эпителия атипического характера. При лёгком течении поражается менее трети от толщины многослойного эпителия шейки матки. При умеренной стадии в патологический процесс вовлекается более половины толщи эпителия. Тяжёлое течение характеризуется практически полным поражением с наличием множественных атипичных клеток.

- Лейкоплакия, характеризующаяся атипией. Эта патология представляет собой ороговение эпителия на поверхности, а также пролиферацию так называемого базального эпителия шейки матки. Более чем в половине случаев, лейкоплакия переходит в злокачественную опухоль.
- Эритроплакия. При этом заболевании шейки матки появляется атрофия и гиперплазия многослойного плоского эпителия в его поверхностном, а также промежуточном слое.
- Аденоматоз. Патологическое предраковое состояние похоже на гиперплазию ткани эндометрия. При аденоматозе возникает гиперплазия атипического характера, которая затрагивает железы эндоцервикса.
Причины и факторы развития предраковых заболеваний шейки матки
В современной гинекологии принято считать вирусную теорию главной в развитии предраковых заболеваний, поражающих шейку матки. В частности, исследования доказали, что в большинстве случаев к развитию предраковых состояний приводит вирус папилломы человека.
Причины возникновения предраковых заболеваний.
- ВПЧ преимущественно 16, а также 18 и 31 типов. При тяжёлой дисплазии у женщин нередко диагностируются именно эти типы вируса папилломы человека. Заражение вирусом происходит при половых контактах. При проникновении ВПЧ в организм, происходит его внедрение в клетки. Со временем вирус способствует развитию опухолевых процессов.
- ВПЧ, отягощенный герпесом второго типа хламидиозом, ВИЧ и ЦМВ. Доказано, что на развитие предраковых заболеваний оказывают влияние различные инфекции половых органов.
- Курение. Никотин усиливает неблагоприятное воздействие вируса папилломы человека. Курящие женщины в пять раз больше подвержены риску заболеть предраковыми патологиями, чем некурящие представительницы.
- Длительный приём некоторых комбинированных оральных контрацептивов. Эстроген-гестагенные препараты могут негативно влиять на репродуктивную сферу и вызывать заболевания предракового характера.
- Некоторые особенности интимной жизни. Установлено, что такие факторы, как ранний старт половой жизни и частая смена половых партнёров являются предпосылками для развития предраковых заболеваний.
- Особенности гинекологического анамнеза. Ранние роды, частые хирургические вмешательства, воспалительные процессы и травмы шейки матки также могут вызывать появление предраковых заболеваний.
- Генетический фактор. У женщин с отягощённым семейным анамнезом по онкологическим патологиям репродуктивной сферы чаще возникают предраковые болезни.
Как правило, к возникновению заболеваний, которые относятся к предраковым патологиям, приводит сочетание нескольких неблагоприятных факторов.

Симптоматика при предраковых заболеваниях шейки матки
Для предраковых заболеваний характерно бессимптомное течение и отсутствие клинической картины патологии. Зачастую предраковый процесс диагностируется случайно во время регулярного осмотра у гинеколога и по результатам проведения кольпоскопии и онкоцитологии. Нередко симптомы появляются при присоединении инфекции.
Симптомы предраковых заболеваний.
- Необычные выделения из половых путей. Женщину могут беспокоить бели, слизистые, жёлтые или гнойные выделения, а также контактные выделения при половых актах. Эти выделения свидетельствуют о сопутствующей инфекции, которая нередко сопровождает дисплазию.
- Нарушения менструального цикла. Может наблюдаться удлинение или укорочение цикла, а также прорывные кровотечения между циклами. Эти признаки говорят о гормональных нарушениях, присутствующих при развитии предраковых заболеваний.
- Неприятные ощущения и болезненность. Этот симптом также возникает при присоединении инфекции или из-за травматизации шейки матки, например, при половых контактах.
Признаки предраковых патологий можно диагностировать при визуальном осмотре шейки матки в процессе обследования при помощи гинекологического зеркала.

Методы диагностики при выявлении заболеваний шейки матки
Своевременная диагностика болезней предракового характера имеет существенно значение, так как эти патологии могут представлять опасность. Современные методы обследования позволяют точно определить разновидность болезни и стадию её прогрессирования.
Диагностические методы при определении предраковых заболеваний включают в себя.
- Гинекологический осмотр. Врач исследует шейку матки с помощью вагинального зеркала. Он оценивает внешний вид органа: форму и цвет наружного зева, в частности, слизистой, характер выделений, наличие образований.
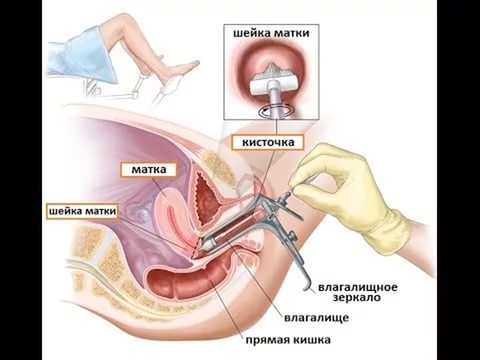
- ПАП-тест. В процессе этого исследования происходит забор мазка с разных участков шеечной части матки. Далее, образец изучается под микроскопом, чтобы определить наличие воспаления и атипичных клеток.
- Кольпоскопия. Исследование проводится для изучения сомнительных участков шеечной части матки. Изначально выполняется простая диагностика, но при наличии показаний рекомендована расширенная кольпоскопия с применением специальных растворов.
При кольпоскопии можно предварительно поставить диагноз, так как каждому предраковому заболеванию присуща своя клиническая картина.
- Цервикоскопия. Метод применяется для определения возможных изменений в эндоцервиксе.
- Биопсия. Исследование проводится в рамках кольпоскопии. Во время проведения биопсии, происходит забор образца ткани на гистологическое исследование в лаборатории. Эта диагностика применяется при онкологической настороженности.

- Диагностическое выскабливание. В процессе этой процедуры выполняется выскабливание области цервикального канала. Полученный таким образом, материал детально исследуется на наличие признаков атипии.
- ПЦР-исследование. Диагностика необходима для определения различных половых инфекций.
- УЗИ области малого таза. Метод осуществляется с помощью специального вагинального датчика, который определяет изменения в структуре ткани шейки матки. Объём диагностического исследования зависит от клинической картины патологии, а также от анамнеза пациентки.
Лечение, применяемое при выявлении предраковых заболеваний шейки матки
Лечение патологии носит индивидуальный характер. При назначении конкретной терапии врач учитывает множество факторов, такие как разновидность предракового заболевания, тяжесть его течения, сопутствующие болезни, данные клинической картины, анамнеза и возраста женщины.
В процессе лечения удаляются ткани с признаками атипии, а также ликвидируются неблагоприятные факторы, которые могут способствовать возникновению патологического процесса.
В рамках лечебных мероприятий можно отметить.
- Противовоспалительную терапию. Женщине назначаются антибиотики, противовирусные препараты, средства, повышающие иммунитет.
- Нормализацию влагалищной микрофлоры. Этот этап проводится после основного лечения лекарственными препаратами.
- Гормональное лечение. Применение гормонов оправдано при нарушениях цикла и кровотечениях.
- Щадящее хирургическое вмешательство. Оно проводится при дисплазиях первой и второй степени и рекомендовано молодым и нерожавшим женщинам. В рамках такого вмешательства врачи используют диатермокоагуляцию, воздействие радиоволн, лазера, криодеструкцию.

- Конизацию шейки матки и конусовидную ампутацию. Радикальные вмешательства показаны при дисплазии второй и третьей степени.
- Гистерэктомия. Этот метод радикальной операции подразумевает удаление маточного тела.
В современной гинекологии предпочтение отдаётся щадящим методам лечения различных патологий. Радикальные хирургические операции, такие как гистерэктомия, проводятся в достаточно серьёзных случаях и чаще всего у женщин перед и после менопаузы.
- Раздельное лечебно-диагностическое выскабливание. Процедура выполняется для удаления полипов шейки матки.

После проведённого лечения женщина каждые три месяца проходит необходимое обследование в течение первого года и каждые шесть месяцев на протяжении второго. При отсутствии рецидивов предраковых заболеваний шейки матки, женщину снимают с диспансерного учёта.
Слово «лейкоплакия» образовано от двух греческих слов, которые означают «белая бляшка». Оно начало применяться в медицине еще в 1887 году и с тех пор традиционно используется в отечественной медицине для определения процессов, связанных с избыточным ороговением эпителиальных слоев. Давайте разберёмся, что же это за заболевание — лейкоплакия шейки матки?
Это ненормальное состояние, при котором развивается избыточное ороговение (накопление кератина) многослойного эпителия, выстилающего поверхность шейки. Зарубежные медики и морфологи чаще говорят о дискератозе шейки матки, то есть о нарушении образования кератиноцитов – ороговевших эпителиальных клеток.
Распространенность и способы профилактики
Описываемая патология выявляется у 1,1% всех женщин. Среди других заболеваний шейки ее доля составляет 5,2%. Еще чаще этот диагноз регистрируется у пациенток с нарушенным менструальным циклом – у 12%.
Несмотря на небольшую частоту встречаемости заболевания в гинекологии, необходимо соблюдать меры по его предотвращению. Ведь практически у каждой третьей больной с лейкоплакией в дальнейшем возникает рак шейки.
Профилактика:
- своевременная диагностика и ее лечение;
- лечение вирусных и микробных инфекций;
- вакцинация против вируса папилломы человека;
- в группах женщин с частой сменой партнеров рекомендуется использование презервативов;
- лечение нарушений цикла менструаций;
- целенаправленный осмотр женщин из группы риска.
Таким образом, посещение гинеколога не реже раза в год и соблюдение простых правил гигиены позволит предотвратить развитие лейкоплакии у многих женщин.
Классификация
Патология может быть простой или с атипией клеток.
- Простая лейкоплакия шейки матки – это образование ороговевших клеток на поверхности шейки, которые образуют бляшку. Такие клетки характеризуются накоплением плотного белка – кератина, который, например, составляет основу ногтей, волос, а также находится в верхних слоях кожи. Каких-либо микроструктурных изменений при этом нет.
- Лейкоплакия с атипией сопровождается не только образованием большого количества ороговевающих клеток, но и изменением их микроскопической структуры – увеличением ядра, появлением дополнительных ядрышек, высокой скоростью деления, нарушением формы и так далее.
Лейкоплакия это рак или нет?
На этот вопрос врачи отвечают следующим образом: обычная лейкоплакия является лишь фоновым состоянием и не трансформируется в рак. Ее относят к группе гипер- и паракератозов, то есть нарушений ороговения. Лейкоплакия с атипией — предраковое состояние, относящееся к цервикальной интранеоплазии.
В зависимости от распространенности нарушений лейкоплакию классифицируют так же, как и цервикальную неоплазию. При 1 степени атипия клеток имеется лишь в нижней трети эпителиального слоя, при второй занимает 2/3, а при третьей – охватывает весь слой эпителия.
Лейкоплакия эпителия шейки матки как кольпоскопический признак относится по современной номенклатуре к аномальным данным кольпоскопического исследования.
Почему возникает болезнь
Причины возникновения патологии шейки матки делят на две группы:
- эндогенные (внутренние);
- экзогенные (внешние).
Теория гормонального происхождения лейкоплакии была выдвинута еще в 60-х годах ХХ века. Согласно ей, главная причина гиперплазии (разрастания) патологических тканей – дефицит прогестерона и избыток эстрогенов. Такой гормональный дисбаланс возникает вследствие нарушения овуляции в яичниках. развивается при любых нарушениях в гипоталамо-гипофизарной системе, яичниках или матке.
Данное состояние шейки матки часто возникает после перенесенного инфекционного заболевания матки и придатков, особенно на фоне скудных месячных ().
Из внешних факторов особое значение придается ятрогенным (врачебным) физическим и химическим воздействиям. Так, примерно треть пациенток с лейкоплакией ранее получала интенсивное и часто ненужное лечение псевдоэрозии, а вторая треть перенесла диатермокоагуляцию («прижигание») шейки.

Итак, кто относится к группе риска по развитию лейкоплакии:
- женщины с нарушенным менструальным циклом, особенно со скудными менструациями;
- пациентки, перенесшие воспалительные процессы половых путей (сальпингит, аднексит);
- больные, имевшие в прошлом рецидивирующую псевдоэрозию шейки и получавшие по этому поводу интенсивное лечение.
Механизм развития болезни изучен не очень хорошо. Под действием перечисленных выше причин активируются процессы накопления кератина в плоском эпителии, выстилающем шейку (в норме он не ороговевает). Эпителиальные клетки медленно перестраиваются, их ядро и другие внутренние элементы распадаются, происходит утрата клетками гликогена. В результате формируются роговые чешуйки.
Лейкоплакия может сочетаться с эктопией шейки. При этом очаговая лейкоплакия шейки матки возникает при эпидермизации (заживлении) эктопии, когда многослойный эпителий начинает нарастать на поврежденную поверхность. В это время могут появиться одиночные или множественные патологические очаги.
Клинические признаки и диагностика

Чаще всего заболевание протекает скрытно, не сопровождаясь какими-либо жалобами. Лишь некоторых пациенток беспокоят обильные бели, а также кровянистые выделения из влагалища при половом контакте. Боли при лейкоплакии отсутствуют.
Вследствие бессимптомного течения особое значение имеет полное обследование женщины, особенно если она принадлежит к группе риска.
При расспросе уточняется характер менструального цикла, перенесенные заболевания, в том числе псевдоэрозия. Выясняется, каким образом проводилось лечение псевдоэрозии.
Диагностика лейкоплакии шейки матки основана на двух наиболее информативных методах:
- морфологический метод.
Поражение выглядит как без труда удаляемая белая пленка либо бляшки в виде глыбок, уплотненные, с хорошо видимыми границами. Эти симптомы лейкоплакии шейки матки зависят от толщины ороговевшего слоя. Под ним располагаются блестящие очаги розового цвета, которые соответствуют настоящим размерам повреждения. Очаги лейкоплакии могут быть совсем небольшими, а могут занимать обширную площадь, переходя даже на стенки влагалища.
При кольпоскопии лейкоплакия имеет вид участка, не окрашиваемого йодом, покрытого мелкими красными точками. Эти точки – выросты соединительной ткани, лежащей под эпителием, в которых проходят капилляры. Сам патологический очаг сосудов не имеет. Красные капиллярные нити создают специфичную картину мозаики. Проба Шиллера при лейкоплакии отрицательная.
Чтобы диагностировать злокачественную опухоль шейки при лейкоплакии, берут мазок-отпечаток с поверхности эпителия. Однако этот метод не всегда информативен, ведь из-за ороговения в мазок не попадают глубокие слои эпителия, где как раз и происходит клеточная трансформация.
Поэтому главный способ диагностики – биопсия. Для качественного исследования нужно провести ножевую биопсию (с помощью скальпеля) именно из измененного участка шейки. Поэтому такая процедура проводится под контролем кольпоскопии.
Патология может возникнуть не только на шейке, но и в цервикальном канале. Поэтому необходимо одновременно с биопсией выполнить выскабливание слизистой канала шейки матки. В полученном материале оценивают толщину эпителия, степень его ороговения, потерю гликогена, изменения ядер и формы клеток и другие признаки.
Один из наиболее современных способов диагностики – микрокольпогистероскопия. Она позволяет попасть в цервикальный канал без анестезии и расширения, осмотреть его стенки, взять прицельную биопсию.
При исследовании полученного материала под микроскопом очень важно наличие клеточной атипии. Лейкоплакия шейки матки без атипии характеризуется нормальным соотношением размеров клеток в поверхностных и глубоких слоях, однако есть признаки избыточного накопления в них кератина. Этот процесс называют дискератозом.
При лейкоплакии с атипией верхний слой представлен дискератозом, а под ним скрыт глубокий слой, в котором и обнаруживается патологическое изменение клеток. Такое состояние многие медики называют морфологическим предраком.
Дополнительно для уточнения причин заболевания и тактики его лечения проводят бактериологическое исследование для выявления вирусов и болезнетворных бактерий, а также оценивают гормональный фон и состояние половых органов. При необходимости назначают исследование иммунного статуса – иммунограмму.
Лечение

Вопрос о том, как лечить лейкоплакию шейки матки наиболее эффективно, до сих пор не решен. Предложено довольно много способов воздействия на патологический очаг, в частности:
- диатермокоагуляция;
- воздействие жидким азотом;
- лазерное лечение лейкоплакии шейки матки с помощью излучения высокой интенсивности;
- радиоволновая хирургия;
- общее медикаментозное лечение;
- применение лекарств местно.
Перед началом лечения необходимо убедиться, что у пациентки отсутствуют воспалительные заболевания вульвы и влагалища, вызванные вирусами, хламидиями, трихомонадами, грибками. По показаниям проводится лечение соответствующими противомикробными препаратами.
Не рекомендуется лечение лейкоплакии шейки матки народными средствами. Такие вещества, как облепиховое масло, масло шиповника, средства на основе алоэ и другие популярные рецепты могут усилить размножение патологических клеток и вызвать появление атипичных клеток. Советуем женщинам не рисковать своим здоровьем, а лечиться согласно современным представлениям.
Траволечение при лейкоплакии допустимо только в целях улучшения гормонального баланса, общего состояния и включает красную щетку, боровую матку, белую лапчатку. Пользу могут принести курсы адаптогенов – лимонника, элеутерококка, родиолы розовой.
Прижигание препаратом «Солковагин»
До сих пор применяется химическое прижигание лейкоплакии шейки матки препаратом «Солковагин». Это средство вызывает коагуляцию (прижигание) эпителия. Лекарство проникает на глубину до 2 мм, что способствует разрушению очага. Лечение Солковагином безболезненно. У молодых нерожавших пациенток с простой лейкоплакией эффективность такой терапии превышает 70%.
Солковагин имеет противопоказания, в частности, подозрение на клеточную дисплазию или злокачественное новообразование. Поэтому он не должен использоваться при лейкоплакии с атипией.
Диатермокоагуляция
В настоящее время еще используется и диатермокоагуляция – прижигание с помощью высокой температуры. Однако у этого метода есть нежелательные эффекты:
- развитие в очаге воздействия;
- кровотечение при отторжении образовавшейся при коагуляции корочки;
- обострение сопутствующего аднексита;
- нарушение менструального цикла;
- боль;
- долгое заживление;
- нередко — рецидив лейкоплакии шейки матки.
Криотерапия
Криотерапия – современный метод лечения. Посредством низкой температуры она вызывает некроз (омертвение) патологических клеток. Процедура проводится однократно, длится в зависимости от величины поражения от 2 до 5 минут. Манипуляция безболезненна, выполняется в амбулаторных условиях. Эффективность достигает 96%, однако возможны рецидивы.
Для ускорения заживления и профилактики инфицирования после диатермокоагуляции или криотерапии назначаются свечи. Используются вагинальные суппозитории, восстанавливающие поврежденную слизистую оболочку, – с метилурацилом или Депантол.
Лазерное воздействия
Лазерное удаление лейкоплакии шейки матки – самый современный способ лечения. Используется высокоинтенсивный углекислый лазер. Процедура проводится бесконтактно и безболезненно. При этом исключается возможность заражения пациентки какими-либо инфекционными заболеваниями или кровотечения. Лазер выпаривает поврежденные ткани, образуя тонкую пленку, которая предохраняет ранку от попадания крови и инфекции.

Самый современный способ лечения лейкоплакии шейки матки — воздействие лазером
Лазерная коагуляция проводится амбулаторно, в первую неделю цикла. Непосредственно перед воздействием шейку окрашивают раствором Люголя для определения границ лейкоплакии. Если поражена не только шейка, но и стенки влагалища, на первом этапе проводят лазерную коагуляцию очагов на шейке, а через месяц – на стенках влагалища. Полное заживление наступает примерно через 1,5 месяца после процедуры.
Радиоволновая терапия
При лейкоплакии возможно лечение сургитроном. Это аппарат для радиоволновой терапии, который позволяет безболезненно и быстро удалить патологический очаг.
Хирургический метод
Если лейкоплакия возникла на фоне изменения формы шейки (например, после родов), используется хирургическое лечение. Пораженные ткани удаляются с помощью конизации (ножевой или лазерной), а также ампутации (клиновидной или конусовидной). Для восстановления нормальной формы шейки и цервикального канала возможно выполнение пластической операции.
Из всех методов лечения предпочтительнее использовать лазерную терапию.
Может ли лейкоплакия шейки матки пройти сама?
К сожалению, ответ на этот вопрос отрицательный. Без лечения простая лейкоплакия может существовать довольно долго, но при появлении атипии прогрессирование болезни ускоряется, и может трансформироваться в злокачественную опухоль.
После лечения необходимо сбалансировать свое питание, стараться употреблять больше белка и витаминов. После консультации с врачом можно принимать биологически активные добавки для улучшения иммунитета и женского здоровья. Их можно принимать как по отдельности, так и программами, включающими несколько природных компонентов.
Лейкоплакия и беременность
Лейкоплакия нередко выявляется у молодых женщин. При этом их может интересовать, препятствует ли заболевание вынашиванию ребенка? Можно ли забеременеть при лейкоплакии?
При очаговых изменениях процесс зачатия не нарушен. Препятствием для оплодотворения могут стать нарушения овуляции, вызвавшие лейкоплакию, а также последствия воспалительных заболеваний.
В некоторых случаях беременность может быть затруднена при сильной деформации шейки, например, в результате повторных процедур диатермокоагуляции, перенесенных в прошлом по поводу рецидивирующей псевдоэрозии.
При планировании беременности следует пройти полное гинекологическое обследование и удалить лейкоплакию. Во время беременности необходим регулярный осмотр с использованием зеркал. При удовлетворительном состоянии шейки возможны роды через естественные пути.
– болезнь, в основе которой лежат патоморфологические изменения эпителиальных клеток части шейки матки, выходящей во влагалище. Процесс характеризуется неупорядоченным ростом атипичных клеток на фоне плоскоклеточной метаплазии.
Термин «дисплазия шейки матки» на сегодняшний момент не совсем корректен, правильно нозологическая единица называется цервикальная интраэпителиальная неоплазия (Cervical Intraepithelial Neoplasia – CIN).
На 1000 женщин приходится 1,5 случая выявления атипии, причем болезнь встречается преимущественно у женщин детородного возраста.
Подобная патология специалистами трактуется как предраковая. Она опасна перерождением в злокачественную опухоль, поэтому раннее выявление неоплазии, своевременное и грамотное лечение помогает предотвратить озлокачествление процесса.
Патогенез цервикальной неоплазии
Нижняя наружная часть маточной шейки, локализующейся во влагалище, состоит из многослойного плоского эпителия. Наружный маточный зев является границей перехода однослойного цилиндрического эпителия, покрывающего шеечный канал, в многослойный плоский, выстилающий влагалище и часть шейки матки, находящуюся в нем.Плоский эпителий слизистой имеет многослойную структуру и состоит из базально-парабазального – самого глубокого, промежуточного – с созревающими клетками, и функционального или поверхностного слоя – с созревшими и еще неороговевшими эпителиальными клетками.
Диспластический процесс проявляется аномальным неконтролируемым ростом измененных эпителиальных клеток. Для атипии характерно формирование клеток неправильной формы, размеров, их утолщением и нарушением строения: аномалии ядер, цитоплазмы и других составляющих. Наиболее характерный цитоморфологический признак – дискариоз – нарушение морфологии ядер.
Классификация цервикальной неоплазии
Код неоплазии по МКБ-10 – N87.Неоплазия может затрагивать как один, так и несколько слоев клеток плоского эпителия. Относительно глубины распространения атипии выделяют три степени заболевания:
1. Легкая или слабовыраженная неоплазия (дисплазия слабой степени, CIN I) характеризуется незначительными диспластическими изменениями строения эпителиальных клеток с умеренной пролиферацией базального слоя. Изменения, начиная от базальной мембраны, охватывают не больше 1/3 толщи пласта эпителия.
2. Умеренная цервикальная неоплазия (дисплазия средней степени, CIN II) отличается более выраженными морфологическими изменениями, затрагивающими до 2/3 толщины эпителиального пласта. Атипия выявляется в средней и нижней трети толщи.
3. Тяжелая (выраженная) неоплазия или неинвазивный рак (дисплазия тяжелой степени, CIN III) устанавливается когда выраженный патологический процесс распространился более чем на 2/3 пласта эпителия, причем уже нет разделения на слои, так как чаще всего они все поражены. Для этой стадии характерны патологические митозы и явления акантоза. Появление на поверхности эпителия тонкого слоя кератина заставляет предполагать наличие карциномы in situ.
Причины возникновения цервикальной неоплазии
Основная причина появления атипии – длительное нахождение вируса папилломы человека (ВПЧ) , выявляемого у 90–98% женщин с дисплазией. Существует более 600 штаммов этих вирусов, среди которых типы 6 и 11 имеют низкий онкогенный потенциал и в основном обнаруживаются при неоплазии CIN I и II. Папилломавирусы 16 и 18 типа обладают высокой онкогенной активностью, чаще выявляются при дисплазии CIN III, а общая их доля от всех видов заболевания составляет до 70%.Существование ВПЧ в женском организме свыше одного или полутора лет неизбежно приводит к развитию цервикальной неоплазии разной степени тяжести и плоскоклеточной карциноме.
Интерферон обладает противоопухолевой и противовирусной активностью, но ВПЧ кодирует специфические онкобелки Е6 и Е7, после чего они нейтрализуют данную активность, приводя к снижению местного иммунитета и способствуя началу перерождения здоровых клеток в атипичные-предраковые, а затем и в раковые.
Инфицирование вирусом может произойти незаметно для женщины, но если у нее есть наследственная предрасположенность к онкологическим заболеваниям, а тем более в роду были случаи онкологии органов репродуктивной системы, то риск возникновения неоплазии и карциномы многократно возрастает. Поэтому генетическая предрасположенность является одним из предрасполагающих факторов появления неоплазии.
К остальным факторам риска относятся:
Ранние первые роды или их большое количество;
половая жизнь до 16 лет;
беспорядочная половая жизнь с разными половыми партнерами (частой их сменой);
неоднократные аборты, при которых шейка матки подвергается механической травматизации;
нарушение гормонального фона вследствие длительного приема противозачаточных средств, беременности или менопаузы;
иммунодефицит, вызванный разными причинами: подавление иммунной защиты вынужденным приемом иммуносупрессоров или некоторых других лекарств, из-за стрессов, несбалансированного питания, острых либо длительно протекающих заболеваний, например, туберкулеза, диабета, ВИЧ-инфекции и СПИДа;
хронические болезни половых органов, сопровождающиеся длительным воспалением;
генитальный герпес;
активное или пассивное табакокурение;
наличие рака головки полового члена у полового партнера;
низкий социальный уровень.
Клинические проявления цервикальной неоплазии
Заболевание опасно отсутствием симптомов. У 10% от всех заболевших женщин отмечается скрытое течение. Диспластический процесс, как и эрозия, не сопровождается болевыми ощущениями, повышением температуры и ухудшением общего самочувствия. Симптомы патологии появляются в большинстве случаев при присоединении какой-либо вторичной микробной инфекции, приводящей к цервициту (воспалению шейки матки), трихомониазу (воспалительному процессу мочеполовой сферы, вызванной трихомонадами), кольпиту (воспалению влагалища) и к другим болезням.В этом случае появляются следующие признаки:
Зуд и жжение во влагалище;
выделения с примесью крови после спринцеваний, применения тампонов или полового акта;
изменение консистенции, цвета и запаха выделений: появление обильных густых неприятно пахнущих белей;
дискомфорт при половом акте.
При тяжелой степени атипии возможны умеренные тянущие боли в области матки.
Болезнь часто протекает одновременно с генитальным герпесом, остроконечными кондиломами заднего прохода, вульвы, влагалища, а также с другими болезнями, передающимися половым путем.
При отсутствии сопутствующих болезней и сопровождающей их симптоматики цервикальная неоплазия может быть обнаружена только во время гинекологического обследования.
Диагностика цервикальной неоплазии
Обследование при подозрении на дисплазию состоит из ряда инструментальных и лабораторных исследований, после получения результатов которых гинеколог либо подтверждает, либо опровергает диагноз.Диагностические методы, необходимые для выявления атипии клеток:
 Гинекологический осмотр с использованием влагалищных зеркал. Цель – обнаружение видимых для глаза изменений на слизистой.
Гинекологический осмотр с использованием влагалищных зеркал. Цель – обнаружение видимых для глаза изменений на слизистой.
Не более чем у 3,4% женщин визуальный осмотр не дает никаких результатов. В 20–24% случаев обнаруживаются незначительные изменения: ретенционные кисты, очаговая или диффузная гиперемия слизистой шейки. У 64–73% пациенток с тяжелой формой дисплазии визуалируются эрозии, псевдоэрозии, лейкоплакия разной степени ороговения, экзофитные разрастания эпителия.
Кольпоскопия – это обследование шейки матки через кольпоскоп – оптический аппарат, обладающие способностью увеличения объекта в 10 раз и более. Кольпоскопия позволяет одновременно с осмотром проводить диагностические пробы – обработку шейки матки р-ром Люголя или уксусной кислоты.
Прицельная биопсия осуществляется во время кольпоскопии. Кусочек ткани иссекается из подозрительной области шейки матки для последующего гистологического исследования.
Гистология биоптата – гистологическое исследование взятого при биопсии материала. Это самый информативный диагностический метод дисплазии.
Цитология мазка по Папаниколау – изучение по микроскопом соскоба со слизистой шейки матки. Способствует обнаружению клеточной атипии и клеток-маркеров ПВЧ.
УЗИ женских половых органов.
Возможны дополнительные исследования:
ПЦР-исследование.
Анализ крови на иммунный статус.
Способы лечения цервикальной неоплазии
Выбор способа и тактики лечения зависит от нескольких составляющих: возраста пациентки, степени тяжести заболевания, размера зоны поражения, наличия сопутствующих заболеваний и аллергических реакций на медикаменты.При слабовыраженной форме болезни бывает достаточно лишь динамического наблюдения, при обнаружении урогенитальной инфекции назначается специфическое лечение.
Умеренная степень дисплазии, как правило, лечится консервативно. В эту терапию входят иммуномодуляторы, противовоспалительные средства, витамины. Почти всегда дисплазия CIN II сопровождается ВПЧ, поэтому противовирусная терапия занимает ведущее место.
Другие возможные методы хирургического лечения:
Криодеструкция – удаление измененного участка ткани воздействием жидкого азота (замораживанием);
электрокоагуляция – прижигание ткани с помощью высокочастотного тока;
лазеротерапия – лазерное воздействие на атипичный участок с целью его деструкции;
радиоволновая терапия – лечение радиоволнами.
Статистика
Только у 16% пациенток с неоплазий CIN II, заболевание переходит в CIN III через 2 года и у 25% женщин через 5 лет. В 32% случаев CIN III перерождается в рак.
Тяжелая степень неоплазии требует более радикальных мер. Применяется:
Конизация – операция по удалению патологической зоны шейки матки. Рекомендована молодым женщинам, планирующим сохранить детородную функцию;
экстирпация матки – полная ампутация матки. Проводится пожилым пациенткам постклимактерического периода.
Лечение цервикальной неоплазии CIN I и II осуществляют гинекологи, а женщин с CIN III курируют гинекологи-онкологи.
После лечения каждая пациентка находится на Д-учете. В первый год после операции положено посещать гинеколога 1 раз в 3 месяца, во второй – 1 раз в 6 месяцев, в последующем 1 раз в год. Обязателен визуальный осмотр, с проведением расширенной кольпоскопии и цитологического исследования мазка.
Лечение народными методами
Альтернативная медицина предлагает множество народных средств для лечения интраэпителиальной неоплазии шейки матки. Это прием внутрь настоев или отваров травяных сборов, спринцевания, лечение тампонами, ванночки.Рецепт настоя из сбора трав:
Взять донник (1 ч. ложка), тысячелистник (2 ч. ложки), крапиву (3 ч. ложки), плоды шиповника (3 ч. ложки), цветки календулы и таволги (по 4 ч. ложки каждых). Все перемешать, залить стаканом кипящей воды 1 ч. ложку сбора, после чего настоять в течение получаса. Остывшим настоем спринцеваться утром и вечером, дополнительно вставлять во влагалище тампоны на 30–40 минут, смоченные этим же раствором. Курс – месяц.
Эффективно лечение облепиховым маслом, которым необходимо пропитать тампон и вставлять на всю ночь. Продолжительность лечения от 2 до 3 месяцев. С этой же целью можно использовать сок алоэ, но применять тампоны нужно уже 2 раза в день на протяжении месяца. Время нахождения каждого тампона во влагалище – 4–5 часов.
Эти способы приносят положительные результаты при легкой и средней степени диспластического процесса.
Профилактика цервикальной неоплазии
Предотвратить возникновение атипии шейки матки помогут следующие меры:Сбалансированное питание.
Диета с повышенным содержанием микроэлементов и витаминов, особенно витаминами А, группы В, селена, фолиевой кислоты.
Барьерная контрацепция, используемая при случайных половых связях.
Регулярное (1–2 раза в год) посещение гинеколога.
Своевременное лечение всех гинекологических заболеваний и инфекций.
Отказ от курения.
Регулярная цитология ПАП-мазка.
Диагностика инфекции методом ПЦР.
Осложнения и возможные последствия цервикальной неоплазии
Самым опасным последствием неоплазии шейки матки является переход в инвазивный рак . Это происходит при тяжелой форме либо в 30–50% запущенных случаях, когда заболевание поздно диагностировано или по каким-то причинам не проводилось лечение.Деформация шейки матки рубцами;
нарушение менструального цикла;
бесплодие;
обострение имеющихся хронических заболеваний репродуктивных органов;
рецидив дисплазии.
Прогноз
Прогноз при цервикальной неоплазии благоприятный. Современная гинекология располагает множеством методов выявления патологии на ранних стадиях, разработаны эффективные методы лечения, позволяющие излечить любую степень тяжести болезни. После хирургического вмешательства выздоровление наступает в 86–95% случаев.В нормальном состоянии шейка матки покрыта клетками многослойного плоского эпителия. Он состоит из трех слоев: базального, промежуточного и поверхностного. Любое изменение в созревании или дифференциации клеток эпителия врачи могут назвать дисплазией. Этим термином часто называют все предраковые состояния шейки матки.
Возможные заболевания
Врачи выделяют несколько патологических состояний, на которые обязательно надо обращать внимание. Так, в отдельную группу объединены так называемые фоновые процессы. К ним относят истинную эрозию, простую лейкоплакию, полипы, эктопию, эритроплакию шейки матки. Отдельно выделено предраковое состояние, которое называется цервикальной интраэпителиальной неоплазией или дисплазией. Важно понимать, что у фоновых и предкарцерных состояний разный патогенез.
А вот зарождение и проявление предраковых состояний и рака схожи. Одной из причин многие называют ВПЧ. Так, наличие вируса папилломы человека в организме не является залогом того, что обязательно будет рак. Но у тех женщин, у которых обнаружили предраковые состояния шейки матки, в 90% случаев еще диагностировали ВПЧ. Но при этом необходимо понимать, что из более 60 типов указанного вируса половые органы поражают около 20, а высокоонкогенными считаются 11 серотипов.
Папилломовирус
Чаще всего люди и не подозревают о том, что в их организме есть ВПЧ. У некоторых заболевание протекает в латентной форме. Это означает, что люди являются носителями вируса, но каких-либо проявлений у них нет. При субклинической форме диагностируют цитологические изменения. Клинически выраженный ВПЧ определяют тогда, когда видны экзофитные и эндофитные кондиломы.
Наиболее распространенными являются 16-й и 18-й серотип папилломовируса. Заражение, как правило, проходит абсолютно незаметно и не сопровождается появлением каких-либо симптомов. Но при этом вирус инфицирует клетки, он встраивается в их генетический код, начинается репликация зараженных элементов. Это в итоге приводит к их перерождению и становится причиной появления дисплазии или рака.
Но считается, что немаловажную роль в развитии заболеваний играет индивидуальная восприимчивость эпителия и врожденные дефекты механизмов защиты.
Характеристика фоновых процессов
 Гинекологи могут диагностировать ряд заболеваний шейки матки, которые характеризуются особыми изменениями. Так, врачи выделяют истинную, врожденную и ложную эрозию.
Гинекологи могут диагностировать ряд заболеваний шейки матки, которые характеризуются особыми изменениями. Так, врачи выделяют истинную, врожденную и ложную эрозию.
Даже у девочек-подростков гинеколог может при осмотре увидеть смещение цилиндрического эпителия. После проведения кольпоскопии становится видно, что он ярко-красного цвета. При этом окрасить его с помощью раствора "Люголя" невозможно. Это состояние часто называет псевдоэрозией или эктопией. Она может быть врожденной или приобретенной. Но это еще не предраковые состояния шейки матки, поэтому такие эрозии не требуют лечения. Необходимо лишь за ними регулярно наблюдать.
Если у пациентки слизистая оболочка цервикального канала выворачивается на влагалищный участок шейки, то это состояние называется эктропионом. Это сочетание рубцовой деформации тканей шейки матки и псевдоэрозии. При осмотре врач может увидеть деформированную шейку со щелевидным или зияющим зевом с красными участками цилиндрического эпителия. Нередко они могут быть с зоной трансформации.
Еще одним фоновым процессом является лейкоплакия, название заболевания переводится как "белое пятно". При этой болезни локально ороговевает многослойный эпителий. При этом вокруг сосудов стромы формируются инфильтраты. Лейкоплакия может быть простой, тогда ее относят к фоновым процессам. Если же при этом заболевании появляются то речь уже идет о предраке.
Еще одним заболеванием является эритроплакия, но встречается оно достаточно редко. Это название дословно переводится как "красное пятно". При этом состоянии многослойный эпителий атрофируется, он истончается до нескольких слоев. Промежуточные клетки пропадают. Через истонченный эпителий просвечивают сосуды, поэтому участки выглядят как красные пятна.
Также при осмотре врач может увидеть выросты, покрытые эпителием. Они называются полипами. Это ярко-розовые образования, которые могут быть листовидной или продолговатой формы. Они свисают из зева шейки матки.
Причины появления эрозий
 Часто обнаружить проблемы можно при обычном осмотре или проведении кольпоскопии. Если врач увидит изменения, он может объяснить, от чего появляется эрозия шейки матки. Так, наиболее распространенными причинами являются:
Часто обнаружить проблемы можно при обычном осмотре или проведении кольпоскопии. Если врач увидит изменения, он может объяснить, от чего появляется эрозия шейки матки. Так, наиболее распространенными причинами являются:
Инфекционные заболевания, среди которых наиболее распространены хламидиоз, трихомониаз, гонорея, уреаплазмоз, генетальный герпес, папилломовирус;
Воспалительные заболевания женских половых органов;
Механические повреждения слизистой;
Гормональные изменения.
В результате изменений многослойный эпителий, пласты которого плохо сцеплены и рыхло уложены, местами повреждается и слущивается. Было замечено, что это происходит в 5 раз чаще у женщин с нарушением менструального цикла, у них может быть даже большая эрозия шейки матки. Вместо слущенного слоя формируется цилиндрический эпителий.
Провоцирующими факторами называют сбои в цикле, частую смену партнеров, раннее начало половой жизни и сниженный иммунитет. Многие из тех, у кого обнаружили указанные проблемы, интересуются, есть ли какие-либо ограничения, если была диагностирована эрозия шейки матки. Что нельзя делать при этом заболевании? Каких-либо жестких ограничений нет. Важно просто регулярно наблюдаться у гинеколога, проходить все необходимые обследования и не отказываться от назначенного лечения.
Диагностика фоновых процессов
 Как правило, женщины с пораженной шейкой матки ни на что не жалуются. Какие-либо симптомы эрозий отсутствуют. Правда, у некоторых наблюдаются белесые выделения, которые не доставляют никакого дискомфорта. После полового акта могут появиться кровянистые выделения или сукровица. В этом случае следует как можно раньше показаться врачу. Он способен оценить состояние, определить, есть ли эрозия шейки матки. Название заболевания в такой ситуации важно больше для врача. Именно от выявленной проблемы будет зависеть дальнейшая тактика лечения.
Как правило, женщины с пораженной шейкой матки ни на что не жалуются. Какие-либо симптомы эрозий отсутствуют. Правда, у некоторых наблюдаются белесые выделения, которые не доставляют никакого дискомфорта. После полового акта могут появиться кровянистые выделения или сукровица. В этом случае следует как можно раньше показаться врачу. Он способен оценить состояние, определить, есть ли эрозия шейки матки. Название заболевания в такой ситуации важно больше для врача. Именно от выявленной проблемы будет зависеть дальнейшая тактика лечения.
На осмотре псевдоэрозия выглядит как красное пятно неправильной формы. Оно выделяется на фоне бледной слизистой. При проведении кольпоскопии становится видно, что проблемные участки покрыты красными сосочками округлой или продолговатой формы, из-за них поверхность выглядит как бархатная. Не стоит бояться кольпоскопии, это просто осмотр с помощью специального прибора, который способен увеличить участок в 30-40 раз.
Диагностика такого заболевания, как лейкоплакия, также не представляет трудностей. У некоторых пациенток ороговевшие слои клеток видно невооруженным глазом, они выглядят как белые бляшки, которые возвышаются на эктоцервиксе (части шейки матки, выступающей во влагалище). У других их можно обнаружить лишь при проведении кольпоскопии. Для уточнения диагноза ткани шейки могут быть обработаны раствором йода. Пораженные ороговевшие участки не окрашиваются в коричневый цвет, они выглядят как поверхность, покрытая белесоватой пленкой. Для выяснения характера лейкоплакии (простая или с атипичными клетками) необходимо проводить биопсию.
Также при осмотре гинеколог может увидеть кисты на шейке матки. Причины их появления следующие:
Половые инфекции, которые провоцируют развитие воспалительных заболеваний;
Травмирование шейки во время родов, абортов, ;
Гормональные нарушения.
Выглядят кисты как мешочки, которые наполнены слизью. Они появляются из наботовых желез, которые выглядят как небольшие белые припухлости. Если появляются сбои в их работе, то протоки закрываются. В том случае, когда при осмотре виден лишь один мешочек, его называют эндометриодной кистой. Но бывают случаи, когда их несколько. В таких ситуациях врач говорит, что это наботовы кисты на шейке матки. Причины их возникновения желательно выяснить. Ведь их появление может быть спровоцировано инфекциями, которые необходимо лечить. Как правило, врачи рекомендуют лишь один метод лечения - удаление кист. Делается это с помощью прокола мешочка, удаления вязкой слизи и обработки места его появления.
Тактика лечения
В тех случаях, когда врач обнаруживает проблемы с шейкой матки, он должен рассказать о том, что необходимо делать дальше. Так, в первую очередь специалист проведет кольпоскопию, возьмет материал для цитологического исследования и, в случае необходимости, предложит сделать биопсию. Полноценное обследование позволяет определить, от чего появляется эрозия шейки матки. Также важно сделать мазки на микрофлору, выявить, нет ли инфекционных заболеваний. В обязательном порядке выясняют, нет ли у пациентки ВИЧ, сифилиса или вирусного гепатита. Помимо этого, гинеколог может дать направление на проведение обследования на наличие трихомонад, уреаплазмы, ВПЧ, хламидий, микоплазмы, гарднереллы.
После этого можно приступать к лечению. В зависимости от размеров, причин появления и других факторов гинеколог предложит прижечь шейку матки током, сделать криодеструкцию, лазеркоагуляцию или использовать радиоволновой метод.
В некоторых случаях достаточно просто наблюдать за эрозией. Такую тактику выбирают в тех случаях, когда она обнаруживается у молодых нерожавших девушек. Чаще всего у них причиной ее появления являются гормональные изменения.
Описание методов лечения
 Прижигание является одним из наиболее распространенных способов. Но при этом у процедуры достаточно много побочных эффектов. В результате прижигания могут образоваться грубые рубцы, сузиться зев канала шейки. Кроме этого, заживление после процедуры проходит достаточно долго. Но, несмотря на все недостатки, достаточно часто используют свидетельствуют о том, что процедура неприятная, но слишком болезненной ее назвать нельзя. Многие женщины просто говорят о чувстве дискомфорта в низу живота. Кроме того, после процедуры могут быть выделения из влагалища.
Прижигание является одним из наиболее распространенных способов. Но при этом у процедуры достаточно много побочных эффектов. В результате прижигания могут образоваться грубые рубцы, сузиться зев канала шейки. Кроме этого, заживление после процедуры проходит достаточно долго. Но, несмотря на все недостатки, достаточно часто используют свидетельствуют о том, что процедура неприятная, но слишком болезненной ее назвать нельзя. Многие женщины просто говорят о чувстве дискомфорта в низу живота. Кроме того, после процедуры могут быть выделения из влагалища.
Врач также должен предупредить о ряде ограничений. В обязательном порядке должен быть половой покой на протяжении хотя бы месяца после процедуры. Также есть ограничения по поднятию тяжестей - носить можно не более 2 кг. Запрет накладывается на посещение саун, бань, принятие ванн, занятие интенсивными физическими нагрузками.
Криодеструкция нередко приводит к укорочению шейки матки. Кроме того, в результате процедуры может сузиться зев шейки. Чрезмерно болезненной назвать криодеструкцию нельзя, пациенток больше смущает сопутствующий неприятный запах.
Многие предпочитают использовать более современные способы, например, радиоволновой метод лечения эрозии шейки матки. Проводится он специальным аппаратом «Сургитрон». Находящийся в нем электрод излучает высокочастотные волны, они образуют тепло при встрече с тканями. При этом клетки словно выпариваются.
Также высокоэффективным считается лазерный метод лечения. Воздействие пучком волн приводит к тому, что патологически измененные клетки удаляются. При этом окружающие ткани поражаются незначительно. Этот метод считается наименее травматичным.
Характеристика дисплазии
Чаще всего предраковые состояния развиваются при травматических поражениях шейки матки. Особо внимательным необходимо быть тем, у кого эрозия шейки матки. Рак на фоне нее вряд ли начнет развиваться, но поля дисплазий в ряде случаев обнаруживаются как раз на фоне псевдоэрозий.
Специалисты выделяют 3 стадии этого заболевания. Первую степень называют легкой. При ней поражены глубокие слои - базальные и парабазальные Верхние же пласты остаются нормальными. Внешние признаки болезни отсутствуют. Ее можно обнаружить лишь при проведении цитологии, при этом соскоб должен быть взят глубоко.
При второй степени - умеренной дисплазии - изменения могут затрагивать до 2/3 эпителиальных клеток. На этой стадии атипичных клеток быть не должно.
При тяжелой дисплазии третьей степени созревание и дифференциация клеток проходит лишь в поверхностном пласте. Остальные слои поражены. Более детальные обследования показывают наличие клеток с атипией.
Диагностировать дисплазию не так уж и просто. Заболевание протекает без каких-либо выраженных признаков, у него нет характерных симптомов. На осмотре гинеколог может определить эктопию, лейкоплакию, увидеть папилломы. Иногда при дисплазии бывает, что шейка матки не изменена.
Установить диагноз можно при мазка, взятого с шейки матки. Если в процессе исследований было установлено, что во взятом материале есть клетки с дикариозом (изменением в ядрах), то необходимо проведение гистологии. Ее делают из материалов, взятых во время биопсии.
Причины развития дисплазии
 В большинстве случаев бывает сложно понять, что стало основой для появления проблем с репродуктивными органами женщины. Но существует ряд факторов, которые могут спровоцировать начало болезни. Так, например, если у пациентки швы на шейке матки, значит, идет нарушение питания ее тканей. А это может стать толчком к развитию болезни.
В большинстве случаев бывает сложно понять, что стало основой для появления проблем с репродуктивными органами женщины. Но существует ряд факторов, которые могут спровоцировать начало болезни. Так, например, если у пациентки швы на шейке матки, значит, идет нарушение питания ее тканей. А это может стать толчком к развитию болезни.
К провоцирующим факторам также относят:
Иммунные и гормональные нарушения;
Наличие эрозивных очагов - опасной является переходная зона между плоским и цилиндрическим эпителием, распложенная на наружной части шейки;
Присутствие в организме высокоонкогенного типа ВПЧ.
Факторами риска являются следующие:
Ранее начало девушкой половой жизни в то время, когда эпителий еще нормально не сформирован;
Длительное использование внутриматочных и гормональных контрацептивов;
Многократные роды;
Наличие инфекций, которые передаются половым путем;
Неполноценное питание с дефицитом витаминов С, А и бета-каротина.
Также было установлено, что влияет на появление указанных женских заболеваний и гигиена мужчин. Смегма, которая скапливается под крайней плотью, может стать причиной того, что начнут развиваться предраковые состояния шейки матки. Это обуславливается наличием в ней которые при половом акте попадают на шейку матки.
Возможные пути избавления от проблемы
Тактика лечения напрямую зависит от того, какая степень дисплазии была диагностирована. Так, при первой стадии часто рекомендуют просто наблюдать за тканями в динамике и проводить консервативное лечение, которое направлено на устранение возможной причины появления болезни. Как правило, проводится противовирусная или антибактериальная терапия, предназначенная для устранения возбудителей инфекции. При отсутствии положительной динамики, а также в тех случаях, когда была сразу дианостирована дисплазия 2-й или 3-й степени, рекомендуется хирургическое лечение.
При этом оно может быть проведено так же, как и шейки матки. Отзывы свидетельствуют о том, что этот метод дает весьма неплохие результаты. Также может использоваться криодеструкция или лазерное лечение. В ряде случаев применяется диатермоконизация. Этот метод заключается в том, что измененные ткани иссекаются в форме конуса, вершина которого направлена в сторону внутреннего зева. Удаленные участки ткани дополнительно отправляют на гистологию.
Важно знать, что у больных с дисплазией риск развития рака в 10-20 раз выше, чем у тех, у кого нет этой проблемы. На первой стадии есть вероятность обратного развития болезни - это происходит приблизительно в половине случаев. Но у 40% женщин она будет прогрессировать, у остальных - находиться в состоянии стабилизации.
Альтернативная медицина
 Услышав неприятный для себя диагноз, далеко не все соглашаются на лечение традиционными методами. Даже если врач предлагает достаточно щадящий и высокоэффективный радиоволновой метод лечения эрозии шейки матки, найдутся те, кто откажется от процедуры.
Услышав неприятный для себя диагноз, далеко не все соглашаются на лечение традиционными методами. Даже если врач предлагает достаточно щадящий и высокоэффективный радиоволновой метод лечения эрозии шейки матки, найдутся те, кто откажется от процедуры.
Некоторые начинают искать альтернативные методы. Наибольшей популярностью пользуются спринцевания разбавленным настоем календулы (1 ч. л. на ¼ стакана воды), эвкалипта (1 ч. л., разбавленная в стакане воды), тампоны с облепиховым маслом или мумие.
Но это еще не все варианты, как может проводиться лечение шейки матки народными средствами. Некоторые целители рекомендуют заваривать для спринцеваний зверобой из расчета 1 ст. л. на пол-литровую банку кипятка. Траву необходимо кипятить около 10 минут и настаивать не менее получаса.
Если вы решите отказаться от квалифицированной помощи и будете лечиться указанными методами, то регулярно ходите к гинекологу для того, чтобы следить за состоянием шейки матки. Только так можно будет вовремя увидеть ухудшения и попробовать исправить ситуацию.
